Робот-ассистированная цистэктомия с ортотопической везикопластикой при раке мочевого пузыря
Аннотация
Введение. Рак мочевого пузыря (РМП) занимает 10-е место в мире в структуре онкологических заболеваний. При мышечно-инвазивном раке мочевого пузыря (МИРМП) радикальная цистэктомия (РЦЭ) является стандартным методом лечения. Применение робот-ассистированной цистэктомии (РАЦЭ) в лечении больных РМП позволяет рассматривать ее в качестве альтернативного подхода.
Цель обзора – систематизация данных исследований, оценивающих клинические аспекты применения робот-ассистированной цистэктомии с интракорпоральным формированием ортотопического мочевого резервуара.
Материалы и методы. Проведен обзор медицинской литературы, опубликованной в период с 2000 г. по 2022 г., с использованием информационно-аналитических систем MEDLINE, Scopus, Clinicaltrials.gov, Google Scholar и Web of Science. Стратегия поиска проводилась в соответствии с критериями PICO (Пациент–Вмешательство–Сравнение–Исход). Для поиска медицинской литературы были использованы следующие ключевые слова: «робот-ассистированная цистэктомия», «РАЦЭ», «ортотопический необладдер», «интракорпоральная РАЦЭ», «экстракорпоральная РАЦЭ», «рак мочевого пузыря», «функциональные исходы» и «клинические исходы». («robot-assisted cystectomy», «RARC», «orthotopic neobladder», «intracorporeal RARC», «extracorporeal RARC», «bladder cancer», «functional outcomes», and «clinical outcomes»). Обзор выполнен в соответствии с контрольным перечнем предпочтительных элементов отчетности для систематических обзоров и метаанализов (PRISMA). Критерий исключения: резюме, обзорные статьи, заметки и комментарии редактора, главы из книг; экспериментальные и лабораторные исследования на животных или трупах.
Результаты. Было отобрано 475 оригинальных публикаций, из них в анализ включена 71 оригинальная научная статья по теме исследования. Выявлены преимущества интракорпоральной РАЦЭ в сравнении с открытой РЦЭ и экстракорпоральной РАЦЭ, как на интраоперационном, так и послеоперационном этапах. Функциональные и онкологические исходы пациентов после интракорпоральной РАЦЭ также сопоставимы с РЦЭ и экстракорпоральной РАЦЭ, что свидетельствует об эффективности и безопасности новой хирургической технологии лечения больных РМП.
Заключение. В последнее десятилетие отмечается активный переход от традиционных хирургических техник к робот-асситированной (РА) хирургии, которая позволяет выполнить РЦЭ прецизионно, с минимальной травматичностью и интраоперационной кровопотерей.
Введение
Рак мочевого пузыря (РМП) занимает 10-е место в мире в структуре всех злокачественных новообразований. По данным Международного агентства по изучению рака (International Agency for Research on Cancer – IARC) и Всемирной организации здравоохранения (проект GLOBOCAN) количество впервые выявленных случаев РМП в мире в 2020 г. составило 573 278 (3%), а смертность достигла 212 536 случаев (2,1%) (рис. 1). РМП чаще диагностируется у мужчин, чем у женщин – 9,5 и 3,3 на 100 000 населения соответственно. Согласно данным H. Sung с соавт., РМП выявляется у мужчин в 4 раза чаще, чем у женщин, и занимает 6 место по распространенности [1]. Примерно 80% случаев РМП диагностируется в возрасте 65 лет и старше [2]. При этом генетическая предрасположенность к РМП подтверждается всего у 7% пациентов [3]. Неинвазивный РМП, как правило, диагностируется у 2/3 пациентов [4]. В 40% случаях заболевание прогрессирует до мышечно-инвазивного рака мочевого пузыря (МИРМП) в течение 5 лет [5, 6]. При этом общая 5-летняя выживаемость (ОВ) при МИРМП после проведения комплексного лечения составляет 58% [7].
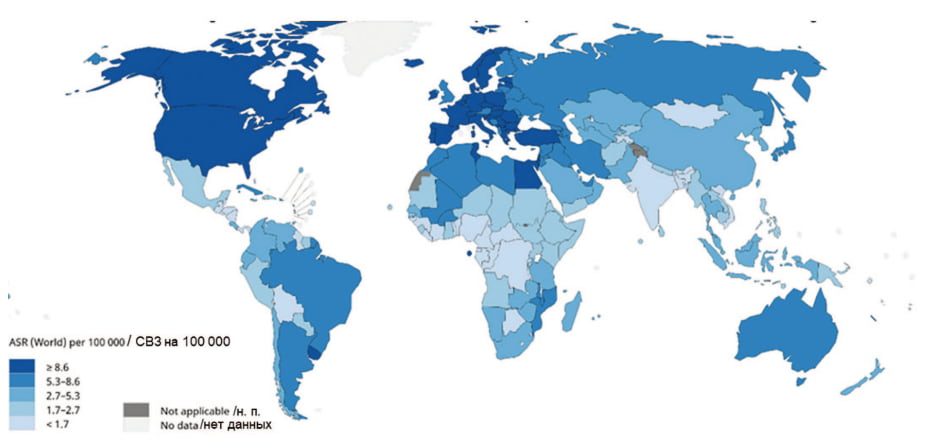 Примечания: СВЗ – стандартизированная по возрасту заболеваемость; н.п. – не применимо. Рис. 1. Cтандартизированная по возрасту заболеваемость РМП в общей популяции [1] Fig. 1. Age-standardized incidence of bladder cancer in the general population [1]
Примечания: СВЗ – стандартизированная по возрасту заболеваемость; н.п. – не применимо. Рис. 1. Cтандартизированная по возрасту заболеваемость РМП в общей популяции [1] Fig. 1. Age-standardized incidence of bladder cancer in the general population [1]
В РФ отмечается аналогичный общемировому паттерн распространенности РМП. По данным А.Д. Каприна и соавт. в 2020 году показатель заболеваемости РМП составил 5,6 на 100 000 населения, средний годовой темп прироста был равен 1,9%, что свидетельствует о нерешенной медико-социальной проблеме. Данное заболевание выявлялось в 3,5 раза чаще у мужчин, чем у женщин (11 903 случаев среди мужчин против 3 389 среди женщин). Средний возраст заболевших составлял 67,2 лет. Доля локализованных форм, допускающих проведение радикальных методов лечения (хирургического, лучевого, комбинированного и комплексного) равнялась 78%. За последние 10 лет отмечается снижение смертности от РМП на 14,2% [8]. Радикальная цистэктомия (РЦЭ) с расширенной тазовой лимфаденэктомией (ТЛЭ) является золотым стандартом хирургического лечения больных неметастатическим МИРМП и персистирующим неинвазивным РМП высокой степени злокачественности, как правило, выполняется открытыми хирургическими способами [9, 10]. У мужчин стандартный объем РЦЭ включает удаление единым блоком мочевого пузыря и предстательной железы с семенными пузырьками. У женщин РЦЭ подразумевает выполнение передней экзентерации органов малого таза. Также обязательно выполнять двустороннюю расширенную ТЛЭ. Активное развитие и внедрение новых медицинских технологий приводит к постепенной смене медико-технологического ландшафта, внедрению новых медицинских технологий, в частности переход на РА хирургию.
Целью настоящего обзора является систематизация данных исследований, оценивающих клинические аспекты применения робот-ассистированной цистэктомии (РАЦЭ) с интракорпоральным формированием ортотопического мочевого резервуара.
Материалы и методы
Обзор медицинской литературы, опубликованной в период с 2000 по 2022 г., был проведен с использованием информационно-аналитических систем MEDLINE, Scopus, Clinicaltrials.gov, Google Scholar и Web of Science. Стратегия поиска проводилась в соответствии с критериями PICO (Пациент–Вмешательство–Сравнение–Исход). Для поиска медицинской литературы были использованы следующие ключевые слова: робот-ассистированная цистэктомия (robot-assisted cystectomy), РАЦЭ (RARC), ортотопический необладдер (orthotopic neobladder), интракорпоральная РАЦЭ (intracorporeal RARC), экстракорпоральная РАЦЭ (extracorporeal RARC), рак мочевого пузыря (bladder cancer), функциональные исходы (functional outcomes) и клинические исходы (clinical outcomes). Обзор выполнен в соответствии с контрольным перечнем предпочтительных элементов отчетности для систематических обзоров и метаанализов (PRISMA) [11]. Критерий исключения: резюме, обзорные статьи, заметки и комментарии редактора, главы из книг; экспериментальные и лабораторные исследования на животных или кадаврах. Было отобрано 475 оригинальных публикаций, из них в анализ включено 71 оригинальная научная статья по теме исследования.
Результаты
Эволюция роботической хирургии. История развития робот-ассистированной (РА) хирургии начинается с первого применения роботов PUMA 200 и PUMA 500 при проведении точечной биопсии головного мозга в 1985 г. [12]. В этом же году в Ванкувере была использована первая роботическая система Arthrobot для позиционирования ноги пациента при проведении ортопедической операции [13]. Через 3 года B. Davies и соавт. выполнили первую РА трансуретральную резекцию предстательной железы с помощью системы Puma 560 [14]. Данная операция стала основой для разработки робота PROBOT, который был представлен в 1991 г. [15]. В 1992 г. были опубликованы первые данные о клиническом применении ROBODOC, он обеспечил возможность проведения операций по замене тазобедренного сустава [16]. Дальнейшее развитие роботизированных систем было проведено в исследовательском институте SRI International и Intuitive Surgical с внедрением хирургической системы da Vinci Surgical System и компьютерного движения с роботизированной хирургической системой AESOP и ZEUS [17]. Эволюция роботических систем кратко представлена на рисунке 2 [18-28]. Первая роботизированная операция была проведена в Медицинском центре Университета штата Огайо в Колумбусе, штат Огайо, под руководством R.E. Michler.
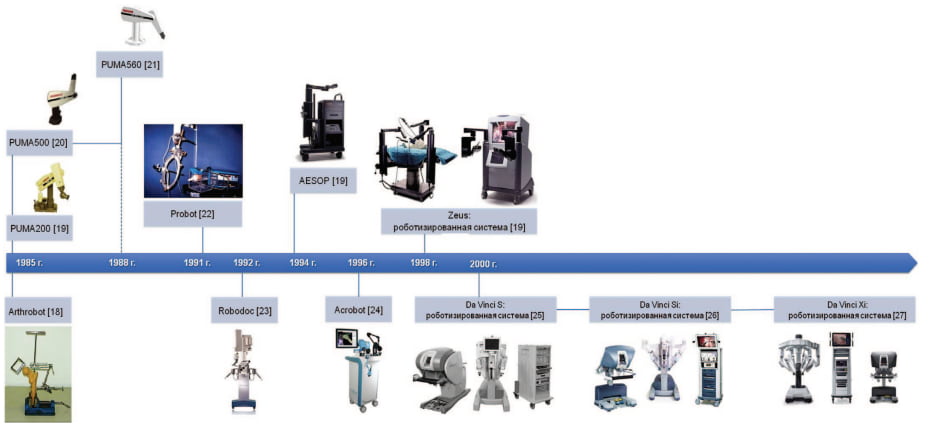 Рис. 2. Эволюция роботических систем [18-27]/ Fig. 2. Evolution of surgical robots [18-27]
Рис. 2. Эволюция роботических систем [18-27]/ Fig. 2. Evolution of surgical robots [18-27]
Первую РАЦЭ на роботизированной системе Da Vinci выполнил M. Menon в 2003 году. Первыми пациентами стали 3 женщины с переходно-клеточным РМП. Хирургическое вмешательство выполнялось с использованием традиционного переднего доступа у одной пациентки. В остальных случаях использована новая методика, которая позволила сохранить уретру, матку, влагалище и оба яичника. Мочевой пузырь был заключен в эндоскопический мешок и удален через небольшой субумбиликальный разрез. В двух случаях для реконструкции мочевыводящих органов использован илеальный кондуит, в одном выполнено ортотопическое формирование необладдера. Среднее время операции составило 160 минут (130 минут для илеального кондуита и 180 минут для ортотопического необладдера). Средний объем кровопотери составил менее 100 мл. В среднем проведено удаление 12 лимфатических узлов (от 3 до 21). Опухолевые клетки в краях срезов отсутствовали [29].
Благоприятные клинические исходы пациентов, отсутствие периоперационных осложнений и минимальная инвазивность вмешательства сделали РАЦЭ перспективной альтернативой открытой РЦЭ. В 2003 г. W.D. Beecken и соавт. опубликовал результаты первой интракорпоральной РАЦЭ. Хирургическое вмешательство было выполнено на роботической системе Da Vinci без осложнений. Время операции составило 8,5 часов, кровопотеря – 200 мл [30]. В 2010 г. в мире насчитывалось всего 500 случаев РАЦЭ, в 2012 г. эта цифра удвоилась и достигла ~ 1000 случаев [31, 32]. В настоящее время доля интракорпоральной РАЦЭ в структуре всех хирургических вмешательств у больных РМП составляет 17% [33]. По данным Международного консорциума роботической цистэктомии (International Robotic Cystectomy Consortium) количество РАЦЭ с интракорпоральным формированием необладдера в Европе увеличилось с 9% в 2005 г. до 97% в 2016 г., а в мире достигло показателя 54% в 2018 г. [34, 35].
Предоперационная подготовка при РАЦЭ. Принципиальных различий в предоперационной подготовке пациентов к РАЦЭ и РЦЭ нет. В предоперационный период пациентам рекомендуется устранение модифицируемых факторов риска – дыхательная гимнастика, отказ от курения, диета и изменение образа жизни [36, 37]. Традиционно пациенты проходят обследование сердечно-сосудистой системы, желудка и кишечника. Согласно локальным методическим рекомендациям по РАЦЭ в предоперационную подготовку входят: профилактическая инъекции антибактериального препарата, профилактика тромбообразования (инъекции низкомолекулярного гепарина, компрессионные чулки или бинты, а также ранняя мобилизация пациента). Пациентам, которым планируется кишечная деривация мочи, проводится стандартная подготовка кишечника с предоперационной антибиотикопрофилактикой, коррекцией водно-электролитных, белковых нарушений. Назогастральный зонд и уретральный катетер устанавливаются после выполнения анестезиологического пособия [38]. Следует отметить, что преимущества предоперационной подготовки кишечника в отношении минимизации послеоперационной инфекции и несостоятельности кишечных анастомозов не доказаны [39, 40]. Актуальным остается вопрос о применимости протокола ускоренного выздоровления в хирургии (enhanced recovery after surgery, ERAS) в предоперационной подготовке пациентов к интракорпоральной РАЦЭ. ERAS – стандартизированный протокол по уходу за пациентом, в основе которого лежит принцип прецизионности и мультидисциплинарности: образование пациента и его вовлечение в процесс лечения, соблюдение диеты до и после операции, стандартизацию программы анестезии, снижение стресса и раннюю мобилизацию пациента [41]. Согласно протоколу ERAS пациентам при отсутствии признаков пареза желудка показан прием жидкости с высоким содержанием углеводов за 2 часа до операции и отказ от твердой пищи за 6 часов до операции. Пероральная углеводная нагрузка показана только пациентам без сахарного диабета [42]. По данным ряда исследований применение протокола ERAS оказывает положительное влияние на частоту развития послеоперационных осложнений как в ранний послеоперационный период, так и через 90 дней после операции, сокращает время пребывания в стационаре [43-45]. РЦЭ классифицируется как условно чистая операция и в периоперационном периоде в качестве соответствующей хирургической помощи используются антибиотики. Рациональное использование антибактериальных препаратов и не злоупотребление ими в послеоперационном периоде – основная задача в послеоперационном периоде.
Особенности докинга при выполнении интракорпоральной РАЦЭ. Для выполнения РАЦЭ пациента укладывают в дорсальное положение после индукции анестезии. Под зоны потенциального сдавления, а также под руки и икры пациента укладываются валики для профилактики позиционной травмы нервов. Руки пациента надежно фиксируются. Далее поверх валика на грудную клетку накладывается фиксирующий пластырь на шелковой основе шириной 7 см для предотвращения смещения туловища при помещении больного в положение Тренделенбурга. Производится подготовка операционного поля. При разведении ножных секций ноги больного фиксируются бинтом. Методы установки портов зависят от предпочтений хирурга. Первый метод включает установку порта для камеры на 2 см выше пупка, при этом роботические порты устанавливаются в форме треугольника на расстоянии раскрытой ладони (примерно 11 см) латеральнее верхней части пупка; 15-мм ассистентский порт устанавливается на расстоянии 2 см справа от передней верхней подвздошной ости; 12-мм ассистентский порт – в правом верхнем квадранте. Третий роботический порт, 10-мм, – на ширине ладони латеральнее левого роботического порта. Порты располагаются в виде перевернутой буквы V. Альтернативный метод установки включает установку 12-мм порта камеры на расстоянии 24 см выше лобкового симфиза. Далее наносится разметка для установки других портов. Роботические порты устанавливаются на расстоянии 8 см вдоль линии от порта камеры к передней верхней подвздошной ости на ипсилатеральной стороне. Третий роботический порт устанавливается с левой стороны туловища пациента на 8 см латеральнее левого роботического порта.
Ассистентские порты располагаются с правой стороны туловища пациента. 15-мм порт устанавливается на 8 см латеральнее правого роботического порта, 12-мм порт – на 10 см выше правого роботического порта. Порты могут располагаться зеркально при необходимости работы ассистента с левой стороны. Выбор того или иного метода зависит от предпочтения хирурга. Тем не менее, при интракорпоральном отведении мочи рекомендуется установка ассистентских портов с левой стороны по причине более простых технических манипуляций на работе с подвздошной кишкой. Все манипуляции по забору изолированного сегмента подвздошной кишки подразумевают обычно аппаратные манипуляции, что предпочтительней выполнять с левой стороны. Затем больного помещают в положение Тренделенбурга для установки латеральных портов. Более того, это упрощает выполнение хирургического вмешательства на органах малого таза за счет смещения тонкой кишки краниально. После этого осуществляется докинг тележки пациента. В правой роботической руке используются монополярные ножницы, в левой – биполярный пинцет, в третьей роботической руке – зажим ProGrasp. В начале операции используется оптика 0°, далее оптика 30°, а также два роботических иглодержателя.
Хирургическая техника выполнения интракорпоральной РАЦЭ. После РЦЭ и ТЛЭ ортотопический необладдер по Studer формируется из изолированного сегмента подвздошной кишки длиной 50-60 см (25 см проксимальнее илеоцекального перехода для профилактики синдрома мальабсорбции). Далее выполняется детубуляризация резецированного сегмента длиной 40-45 см по противобрыжеечному краю с сохранением тубулярности проксимальной части длиной 15 см. Мочеточники имплантируется в проксимальный участок сегмента подвздошной кишки по любой безрефлюксной методике, какой предпочтительней владеет хирург.
Наиболее часто применяемые анастомозы по типу «конец в бок» или по Wallace в различных модификациях. До завершения формирования задней поверхности необладдера хирургическая техника идентична традиционной технике по Studer. Проходимость тонкой кишки восстанавливается любым надежным способом, которым владеет оперирующий хирург: ручной шовный анастомоз или аппаратный. Формирование ортотопического резервуара проводится вручную путем наложения непрерывных швов материалом Monocryl 3-0/ Vicril 3-0/Viloc 3-0. Модифицированная техника. В настоящее время известно несколько десятков различных модификаций формирования ортотопического необладдера из изолированного сегмента подвздошной кишки. Большинство методик происходит из открытой хирургии. Некоторые пластики имеют сугубо исторический интерес, целый ряд пластик существует как малоизвестные модификации или как авторские методики. Основным функциональным критерием является формирование резервуара низкого давления: не более 40 см вод. ст., как непременное условие удовлетворительной континенции мочи. Таким образом, хирург волен использовать собственные наработки и технические приемы при формировании конструкции резервуара.
Кривая обучения интракорпоральной методики РАЦЭ. Следует отметить, что скорость выполнения РАЦЭ с интракорпоральным формированием необладдера и частота периоперационных осложнений непосредственно зависят от пациентопотока, приходящегося на хирургический центр, и опыта выполнения данной операции хирургом [34]. Принимая во внимание техническую сложность выполнения данного вмешательства, большая часть исследований в настоящее время посвящена оценке периоперационных осложнений в начале кривой обучения. Многие исследования являются одноцентровыми, анализирующими результаты лечения в начале кривой обучения. В связи с этим на интракорпоральную РАЦЭ отбираются пациенты с более «сохранным» профилем, что может привести к проблеме неоднородной выборки и нести риск системной ошибки [46]. Соответственно результаты оценки исходов в начале кривой обучения могут не отражать реальной ситуации. По данным Международного консорциума роботической цистэктомии осложнения 3–5 степени по ClavienDindo при интракопоральной РАЦЭ значимо снизились с 25% в 2005 г. до 6% в 2015 г., в отличие от аналогичного показателя при экстракорпоральной РАЦЭ (13% – в 2006 г. и 14% – в 2015 г.) [47, 48]. Консорциум также зафиксировал сокращение продолжительности выполнения интракорпоральной РАЦЭ и более низкую расчетную кровопотерю, в отличие от экстракорпорального подхода. Исследователи приходят к выводу о том, что интракорпоральное формирование необладдера является более предпочительным для пациента, но более сложным хирургическим вмешательством, которое требует длительного обучения хирургов [49].
Согласно данным Рабочей группы по роботической хирургии Европейского общества урологов, для выхода на плато кривой обучения и достижения оптимального показателя частоты развития серьезных осложнений >3 степени потребуется выполнение 137 операций (95% ДИ; ОР 80–193), 90-дневных осложнений – 97 операций (95% ДИ; ОР 41–154), времени проведения вмешательства – 75 операций (95% ДИ; ОР 65–86), расчетного объема кровопотери – 88 операций (95% ДИ; ОР 70–106) и длительности пребывания в стационаре – 198 операций (95% ДИ; ОР 70–106) [34]. Таким образом на этапе обучения хирурга пациенты могут подвергаться более высокому риску развития осложнений, связанных с хирургическим вмешательством. Повсеместное внедрение интракорпоральной РАЦЭ в рутинную клиническую практику приведет к увеличению годовой нагрузки и позволит ускорить выход на плато кривой обучения. В настоящее время есть ряд симуляционных роботических платформ для обучения хирургов вне операционной [50]. Симуляционное обучение навыкам проведения вмешательства позволило снизить риск технических ошибок на 60% и повысить безопасность пациентов [51-53].
Клинические исходы пациентов после РАЦЭ и РЦЭ. За последнее время проведен ряд ретроспективных, обсервационных и рандомизированных контролируемых исследований (РКИ) по сопоставительной оценке частоты достижения первичных и вторичных конечных точек (количество удаленных лимфатических узлов), периоперационных исходов, онкологического контроля, частоты развития осложнений, ОВ и опухолево-специфической выживаемости (ОСВ) у пациентов после РАЦЭ и РЦЭ [54-57]. Исследовательская группа из Университета Северной Каролины под руководством J. Nix и соавт. провела первое РКИ по оценке эффективности РАЦЭ по сравнению с РЦЭ. Первичной конечной точкой явилось количество удаленных лимфатических узлов. В общей сложности в исследование был включен 41 пациент, рандомизированные в группы РАЦЭ (n=21) и РЦЭ (n=20) [58]. В среднем 19 лимфатических узлов были удалены в группе РАЦЭ против 18 – в группе РЦЭ. При этом в обеих группах отсутствовали опухолевые клетки в краях резекции [58]. Вторичные конечные точки включали объем кровопотери, время выполнения операции, время восстановления работы кишечника после операции, послеоперационное обезболивание и длительность пребывания пациента в стационаре [58]. Пациенты, перенесшие РАЦЭ, имели меньший объем кровопотери, меньшую потребность в послеоперационном обезболивании и более короткие сроки пребывания в стационаре, несмотря на более длительное время выполнения хирургического вмешательства [58].
В исследовании под руководством B.H. Bochner, проводимого на базе Мемориального онкологического центра имени Слоуна-Кеттеринга (Memorial Sloan Kettering Cancer Center), первичной конечной точкой явилась 90-дневная частота развития осложнений (степень 2-5) по классификации Clavien-Dindo [56]. Всего в исследование было включено 118 пациентов, из них 60 пациентов – в группу РАЦЭ и 58 пациентов – в группу РЦЭ. В связи с относительно высокой частотой осложнений 2-5 степеней через 90 дней после хирургического вмешательства, исследование было прекращено. Согласно представленным данным, осложнения 2-5 степеней развились у 37 (62%) пациентов в группе РАЦЭ и у 38 (66%) пациентов в группе РЦЭ. Также проводилась оценка частоты достижения вторичных конечных точек. Объем интраоперационной кровопотери был меньше в группе РАЦЭ, однако продолжительность выполнения хирургического вмешательства была больше. Были получены аналогичные результаты по отсутствию опухолевых клеток в краях резекции и количеству удаленных лимфатических узлов в обеих группах [56]. Среднее время пребывания в стационаре значимо не различалось между двумя группами, так же как и показатели качества жизни через 3 и 6 месяцев после операции. При этом РАЦЭ уступает РЦЭ по данным анализа затрат на лечение [56].
Исследовательская группа под руководством D.J. Parekh из Техасского университета в Сан-Антонио (University of Texas Health Sciences Center at San Antonio), провела РКИ, сравнив РАЦЭ и РЦЭ с позиции частоты достижения первичных конечных точек, которые включали возможность рандомизации, удаление лимфатических узлов и наличие опухолевых клеток в краях резекции [59]. Вторичные конечные точки включали качество жизни и функциональное восстановление [59]. Всего в исследование было включено 46 пациентов, 39 из которых были включены в дальнейший анализ (20 пациентов в группе РАЦЭ и 19 в группе РЦЭ) [59]. Как и в других исследованиях, в группе РАЦЭ отмечены наименьший объем интраоперационной кровопотери и тенденция к сокращению длительности пребывания в стационаре. Частота осложнений, количество удаленных лимфатических узлов и наличие опухолевых клеток в краях резекции значимо не различались между группами [59]. Результаты вышеприведенных исследований являются одноцентровыми и могут содержать ошибку случайной выборки из-за критериев включения пациентов [54]. В связи с этим актуальным представляется рассмотрение результатов исследования RAZOR – первого многоцентрового, открытого, рандомизированного исследования фазы 3, в котором выполнена сопоставительная оценка РАЦЭ и РЦЭ в общей когорте из 350 пациентов (n=176 – группа РАЦЭ и n=174 – группа РЦЭ). Двухлетняя выживаемость без признаков прогрессирования заболевания (ВБП) составила 72,3% (95% ДИ 64,3-78,8) в группе РАЦЭ и 71,6% (95% ДИ 63,6-78,2) в группе РЦЭ, что свидетельствует о том, что РАЦЭ не уступает РЦЭ. Данный вывод также подтвердился при проведении модифицированного анализа всех рандомизированных пациентов.
В течение 2-летнего периода наблюдения 28 (19%) из 150 пациентов в группе РАЦЭ и 32 (21%) из 152 пациентов в группе РЦЭ умерли от прогрессирования РМП. Десять (7%) из 150 пациентов в группе РАЦЭ и 11 (7%) из 152 пациентов в группе РЦЭ умерли от причин, не связанных с РМП. Рецидив также развился у 11 (7%) в группе РАЦЭ и 7 (5%) пациентов в группе РЦЭ. Доля пациентов с локальными рецидивами значимо не различалась в группах исследования (n=6 (4%) из 150 пациентов в группе РАЦЭ против n=4 (3%) в группе РЦЭ, р=0,54), как и доля пациентов с локальным рецидивом в ложе удаленного мочевого пузыря (n=6 (4%) из 150 пациентов в группе РАЦЭ против n=2 (1%) в группе РЦЭ, р=0,17). ВБП ухудшалась пропорционально прогрессированию опухолевого процесса. Расчетная кровопотеря была значительно ниже в группе РАЦЭ. Пациентам данной группы реже требовалось периоперационной гемотрансфузия, чем пациентам в группе РЦЭ (24% против 45% соответственно). Среднее время пребывания пациентов в стационаре было ниже в группе РАЦЭ, при этом 29% пациентов в группе РАЦЭ провели в стационаре менее 5 дней (против 18% в группе РЦЭ) [60]. В исследовании A. Yu и соавт. выявлено, что пациенты старшей возрастной группы лучше переносят РАЦЭ в отличие от РЦЭ. Показатель летальности в группе РАЦЭ составил 2,2% против 4,6% в группе РЦЭ (р=0,027). При многофакторном анализе проведение РАЦЭ ассоциировано с более низкой внутрибольничной смертностью у восьмидесятилетних пациентов (ОШ 0,46; 95% ДИ 0,22–0,99; р=0,047) [61]. Следует отметить, что в данных исследованиях представлена сравнительная оценка РАЦЭ с экстракорпоральным формированием необладдера и РЦЭ, что не может свидетельствовать о недостатках или преимуществах интракорпорального подхода [56, 62]. В настоящее время данные о результатах интракорпоральной РАЦЭ с формированием необладдера по Studer и клинических исходах пациентов немногочисленны.
Клинические исходы пациентов после интракорпоральной РАЦЭ. Очевидными преимуществами интракорпорального подхода являются минимальная травматизация, защита кишечника внутри брюшной полости, меньшее время гипотермии, снижение объема интраоперационной кровопотери, отсутствие необходимости в обширной диссекции мочеточника, что впоследствии может привести к формированию стриктуры мочеточника [48, 63, 64]. Однако при сравнении экстракорпорального и интракорпорального подходов в ряде исследований представлены противоречивые данные [65]. В исследованиях с относительно небольшим количеством пациентов не выявлены различия в частоте развития осложнений или частоте повторных госпитализаций через 30 и 90 дней после хирургического вмешательства [66, 67]. Однако по данным сравнительного исследования по оценке хирургических исходов пациентов после интракорпоральной (n = 1094) и экстракорпоральной (n=1031) РАЦЭ продемонстрировано увеличение частоты развития всех осложнений в группе интракорпорального доступа (43% в группе экстракорпорального против 58% в группе интракорпорального доступа, р<0,001). Тем не менее, после проведения многофакторного анализа не выявлено корреляций между способом деривации мочи, частотой повторных госпитализаций и частотой развития осложнений более тяжелой категории [48]. В настоящее время проводится несколько рандомизированных исследований по дальнейшей оценки эффективности и безопасности интракорпоральной РАЦЭ.
В исследовании M.M. Desai и соавт. были включены 132 пациента, перенесших интракорпоральную РАЦЭ. Развитие осложнений в 30-дневный период выявлено у 47% пациентов, у 27% пациентов осложнения развились в отдаленном периоде (30-90 дней). Осложнения 1-2 степени по классификации Clavien-Dindo наблюдались в 32% случаев, а более выраженные осложнения (3-4 степени) у 15% пациентов в течение 30 дней после операции. В течение 30-90 дней осложнения 1-2 степени выявлены у 14% пациентов и 3-4 степени – у 13% пациентов. Наиболее частыми причинами осложнений явились инфекции (всего 28,8%, сепсис – 14,4%, инфекции мочевыводящих путей – 12,9%) и проблемы, связанные с мочеиспусканием (подтекание мочи – 4,5%, стриктуры мочеточника – 3,5%) [68]. В метаанализе E. Browne и соавт., в который было включено 32 оригинальных исследования по сравнению двух методик выполнения РАЦЭ с ортотопическим формированием необладдера и с формированием кондуита из сегмента подвздошной кишки, с общим количеством пациентов 46 787, выявлено, что пациенты в группе ортотопического необладдера достоверно чаще подвергались реоперации, в отличие от пациентов с кондуитом (ОШ 1,76, 95% ДИ 1,24; 2,50, р<0,01). Инфекции мочевыводящих путей также чаще встречались у пациентов в группе ортотопического необладдера (30,4% против 26,1%, ОШ 0,67, 95% ДИ 0,58; 0,77, р<0,01). В 9 исследованиях проводилась оценка частоты развития стриктуры мочеточника. Согласно представленным данным, это осложнение достоверно чаще встречалось в группе ортотопического формирования необладдера (8,8% против 7,0%, ОШ 0,70, 95% ДИ 0,55; 0,89, р<0,01). Однако частота развития послеоперационных осложнений была выше в группе с формированием кондуита из подвздошного сегмента кишки и составила 15 659 (61,9%) случаев против 5 102 (60,1%) случаев в группе ортотопического необладдера (ОШ 1,16, 95% ДИ 1,09; 1,22, р<0,01). При проведении анализа по подгруппам выявлено, что осложнений 1-2 степени по Clavien-Dindo чаще встречались в группе ортотопического необладдера, а осложнения 3-5 степени – в группе с формированием кондуита из сегмента подвздошной кишки. Смертность также была выше в группе с формированием необладдера из сегмента подвздошной кишки и составила 9,6% против 1,6% в группе ортотопического необладдера (ОШ 6,29, 95% ДИ 5,30; 7,48, р<0,01) [69]. Следует отметить, что данный метаанализ имеет ряд ограничений, которые необходимо принимать во внимание при интерпретации результатов: включение в анализ как ретроспективных, так и проспективных исследований случай-контроль, относительно небольшие размеры выборки. Кроме того, часть данных была представлены в виде медианы и диапазона, вероятность случайной ошибки выборки при включении пациентов в группу ортотопического формирования необладдера.
Интересным представляется ретроспективное исследование G. Simone и соавт. по сравнению интракорпоральной РАЦЭ и РЦЭ (n=363 пациента, минимальная продолжительность наблюдения – 2 года). В группу РЦЭ включены 299, в группу РАЦЭ с интракорпоральным формированием необладдера – 64 пациента. Пациенты, перенесшие открытую операцию, чаще были мужчинами (p=0,08), с более высокой стадией pT (p=0,003), более низкой частотой гистологической верификации уротелиальной карциномы (р=0,05) и меньшей частотой применения неоадъювантной химиотерапии (p<0,001). После проведения псевдорандомизации пациенты из группы РАЦЭ были сопоставлены с 46 пациентами из группы РЦЭ. Две группы исходно не различались по клиникоанамнестическим параметрам. Пациенты в группе РЦЭ имели более высокую частоту периоперационных осложнений (91,3% против 42,2%, p=0,001). В частности в группе РЦЭ зафиксирована наибольшая потребность в проведении гемотрансфузии в ранний послеоперационный период по сравнению с группой РАЦЭ (63% против 9,4% соответственно). При анализе Каплана-Майера двухлетняя безрецидивная выживаемость (БРВ) в группах РАЦЭ и РЦЭ была сопоставима – 87,8 против 84,4, трехлетняя – 79,3 против 84,4, 4-летняя: 79,3 против 73,4, соответственно. Группы также не различались по двухлетней ОСВ (89,6 в группе РАЦЭ против 88,3 в группе РЦЭ) и показателю ОВ (85,2 в группе РАЦЭ против 86,3 в группе РЦЭ). При многофакторном регрессионном анализе Кокса хирургический доступ, стадия pT, стадия pN и количество удаленных лимфатических узлов явились независимыми предикторами БРВ в общей когорте пациентов [62]. Следует отметить, что меньший объем интраоперационной кровопотери и, как следствие, отсутствие необходимости проведения гемотрансфузии в периоперационном периоде ассоциировано с благоприятными онкологическими исходами. Так, в исследовании М. Moschini и соавт. было выявлено, что интраоперационная гемотрансфузия оказывает негативное влияние и ассоциирована с более высоким риском рецидива (HR 1,24; p<0,04), онкоспецифической смертностью (HR 1,60; p<0,02) и общей смертностью (HR 1,45; p<0,03) [70].
В ретроспективное исследование D. Ranti и соавт. были включены 522 пациента, которым была выполнена РАЦЭ по двум методикам: группа 1 (n=125) – с ортотопическим формирование необладдера и группа 2 (n=430) – с формированием кондуита из участка подвздошной кишки. При сравнении двух методов исследования выявлено, что группы значимо не различались по частоте повторных госпитализаций, времени с момента хирургического вмешательства до повторной госпитализации и частоте развития осложнений [71]. В 2022 г. представлены предварительные результаты одноцентрового РКИ, проводимого под руководством R. Mastroianni и соавт., в котором проводится сравнение РЦЭ и РАЦЭ с интракорпоральным формированием необладдера. В обшей сложности в исследование включены 274 пациента в период с 2018 г. по 2020 г. Из них, 96 пациентов были исключены и направлены на паллиативное лечение, 62 пациентам было отказано в рандомизации, 116 пациентов включены в исследование. По данным анализа периоперационного периода, частота гемотрансфузий была выше в группе РЦЭ, по сравнению с РАЦЭ (41% против 22% соответственно, р=0,046). Абсолютное снижение риска составило 19% (95% ДИ, ОШ 2–36). Гомогенное распределение клинических стадий сменилось гомогенным распределением стадий pT и pN при сопоставимом количестве удаленных лимфатических узлов. Частота повторных госпитализаций была сопоставима в обеих группах через 30 дней (7% в группе РАЦЭ против 5% в группе РЦЭ), 90 дней (16% в группе РАЦЭ против 12% в группе РЦЭ) и 180 дней (19% в группе РАЦЭ против 14% в группе РЦЭ). В периоперационный период группы значимо не различались по частоте развития осложнений низкой и высокой степени. Через 6 месяцев после вмешательства в группе РЦЭ отмечается более частное недержание мочи в ночное время по сравнению с пациентами в группе РАЦЭ. При медиане наблюдения 6 месяцев после операции умерли 9 пациентов (5 в группе РАЦЭ, 4 в группе РЦЭ), из них 6 – в связи с прогрессированием РМП (4 – в группе РАЦЭ, 2 – в группе РЦЭ). Однако проведенный анализ Каплана-Мейера не показал наличия достоверных различий в ОСВ, ОВ и БРВ между двумя группами [57].
Выводы
Роботизированные технологии позволили изменить подход к хирургическому лечению МИРМП за последние 15 лет. Благодаря постоянной адаптации технологии и увеличению опыта хирургов, использование РАЦЭ ожидаемо становится более актуальным и количество операций увеличивается с течением времени. Доказано, что данная хирургическая методика может быть более точной, эффективной и безопасной. Многочисленные исследования предварительно показали благоприятные аспекты выполнимости, безопасности и эффективности данной хирургической методики лечения. Хотя для того, чтобы сделать окончательный вывод, требуются доказательства более высокого уровня относительно эффективности РАЦЭ по сравнению с открытой операцией. Что касается периоперационных осложнений и данных выживаемости, на наш взгляд, РАЦЭ будет продолжать улучшать качество жизни пациентов и развиваться как перспективный и жизнеспособный вариант в лечении РМП. Кроме того, продолжается совершенствоваться РА техника интракорпорального формирования необладдера, что делает более широкое внедрение этой техники в клиническую практику в ближайшем будущем.